Sospecha de obstrucción intestinal completa en paciente paliativo – RESOLUCIÓN
Caso clínico 18. UrgePaliar 2018. ISSN 2604-0379.
AUTORES
Ayose Pérez Miranda. Especialista en Medicina Familiar y Comunitaria. Servicio de Urgencias del Hospital Insular de Gran Canaria. Las Palmas de Gran Canaria. Miembro del GdT de Urgencias y Atención Continuada (GUAC) de la semFYC.
Mª Catalina Rosselló Forteza. Especialista en Medicina Familiar y Comunitaria. Unidad de Cuidados Paliativos del Hospital Joan March. Mallorca. Miembro del GdT de Cuidados Paliativos de la semFYC.
ETIOLOGÍA Y DIAGNÓSTICO DIFERENCIAL
La oclusión intestinal maligna (OIM) es una complicación grave y frecuente en los pacientes con cáncer avanzado, sobre todo de origen digestivo o ginecológico. Los criterios de diagnóstico de OIM son:
-
Evidencia clínica de la obstrucción del intestino.
-
Obstrucción distal al ligamento de Treitz.
-
Presencia de cáncer primario intrabdominal o extrabdominal con afectación peritoneal.
-
Ausencia de posibilidades razonables de resolución de su causa.
Tiene una baja supervivencia (inferior a 9 semanas), pues solo se resuelven un 30% de las oclusiones no tributarias de tratamiento quirúrgico y, de estas, más del 50% se reocluyen al poco tiempo.
CRITERIOS DE VALORACIÓN DEL SÍNTOMA
Puede presentarse de forma brusca, pero frecuentemente tiene un inicio insidioso, con clínica de náuseas (más intensas en la oclusión alta), vómitos (inicialmente, mucosos, con restos alimentarios y bilis, y posteriormente, con la contaminación bacteriana, tiene aspecto fecaloideo), ausencia de deposiciones o gases, dolor abdominal constante por la distensión abdominal y de tipo cólico intenso coincidiendo con borborigmos audibles.
En la exploración física, la distensión abdominal es especialmente característica de oclusión baja, porque puede estar ausente en el alta. El peristaltismo está aumentado inicialmente (de lucha) y puede estar disminuido o abolido en casos más avanzados de la oclusión.
El hemograma y la bioquímica informan de hemoconcentración, alteraciones hidroelectrolíticas, insuficiencia renal y sepsis. En la radiografía simple de abdomen en bipedestación se observa distensión de asas intestinales y niveles hidroaéreos, pero su ausencia no excluye el diagnostico en oclusiones altas. La tomografía computarizada (TC) aporta datos sobre la etiología de la oclusión y extensión global de la enfermedad.
MEDIDAS GENERALES
Las alternativas terapéuticas (tabla 1) deben tener en cuenta la etiología de la oclusión, la extensión global de la enfermedad, el estado general previo del paciente, las posibilidades reales de respuesta terapéutica y la situación pronóstica y sintomática tras la medida terapéutica.
1. Cirugía:
-
Está indicada para restaurar el tránsito digestivo.
-
La mortalidad postoperatoria puede ser hasta del 45% de los pacientes, la morbilidad postoperatoria del 50%, la reobstrucción del 48%, y la supervivencia media de 7 meses.
-
En los casos técnicamente posibles, debería indicarse en enfermos con un único nivel oclusivo, con buen estado general previo, con expectativas de vida largas en función de la extensión de la enfermedad o con posibilidades de tratamientos sistémicos complementarios. Son factores de mal pronóstico: la edad avanzada, la diseminación masiva de la neoplasia, la desnutrición y el deterioro del estado general.
-
En la tabla 2 reseñamos las contraindicaciones de la paliación quirúrgica en enfermos oncológicos avanzados.
2. Endoprótesis autoexpandibles (stents):
-
Se utilizarán en caso de obstrucciones proximales de intestino delgado y colon.
-
Están indicadas cuando existe un único nivel de oclusión intestinal y no hay carcinomatosis peritoneal.
-
Son complicaciones de esta técnica la migración, perforación, fistulización y reobstrucción.
3. Tratamiento médico conservador:
-
Pretende reponer el equilibrio hidroelectrolítico, controlar los síntomas y resolver los procesos suboclusivos.
-
Consiste en aspiración nasogástrica, dieta absoluta, hidratación endovenosa, antieméticos parenterales (muy útil en crisis suboclusivas).
-
Requiere hospitalización y está indicado en un período corto de tiempo cuando existen posibilidades de tratamiento quirúrgico o resolución de la suboclusión.
4. Tratamiento médico paliativo:
-
Está indicado cuando el deterioro del paciente o el estado evolutivo de la enfermedad contraindican la cirugía.
|
Tabla 1. Tratamiento de la oclusión intestinal maligna |
||||
|
Sospecha de obstrucción intestinal |
Medidas generales |
|
||
|
Valoración quirúrgica |
Cirugía |
Intervención quirúrgica |
||
|
No cirugía |
Analgésicos |
|
||
|
Antieméticos |
|
|||
|
Antisecretores |
|
|||
|
Corticoides |
|
|||
|
Adaptada de: Muñoz Carmona DM, Bayo Calero J (editores). ONCOURG. Guía práctica de actuación en urgencias oncológicas para especialistas internos residentes y médicos de Atención Primaria. Hospital Juan Ramón Jiménez de Huelva. |
||||
|
Tabla 2. Contraindicaciones para cirugía en paciente con obstrucción intestinal maligna |
|
|
Absolutas |
Relativas |
|
Ascitis recurrentes tras paracentesis |
Afectación tumoral en múltiples sitios |
|
Masas abdominales palpables difusamente |
Niveles bajos de albúmina |
|
Múltiples niveles de obstrucción |
Radioterapia abdominal previa |
|
Cirugía reciente abdominal en la que se demuestra que la técnica quirúrgica es imposible |
Pobre estado nutricional |
|
Cirugía previa que demuestra enfermedad tumoral difusa |
Metástasis hepáticas o extrabdominales, incluyendo pleurales o pulmonares que producen disnea |
|
Afectación del estómago proximal |
Fracaso renal o hepático |
|
|
ECOG PS ≥ 2 |
|
ECOG PS: Eastern Cooperative Oncology Group Performance Status. Adaptada de: Porta J, Gómez X, Tuca A. Institut Català d’Oncologia. Manual de control de síntomas en pacientes con cáncer avanzado y terminal. 3ª edición. Madrid: Enfoque Editorial; 2013. |
|
TRATAMIENTO ETIOLÓGICO Y/O SINTOMÁTICO
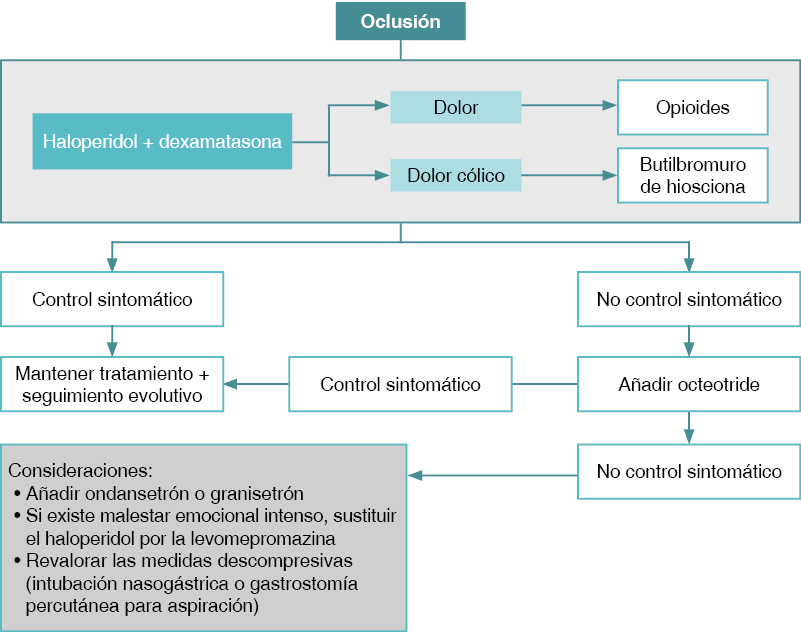
Los objetivos del tratamiento paliativo farmacológico son: controlar los síntomas, evitar la aspiración nasogástrica, la sueroterapia, reducir la hospitalización y favorecer el control domiciliario. Se utiliza habitualmente la vía subcutánea (de forma intermitente o en infusión continua mediante bombas portátiles). La figura 1 es un esquema orientativo del tratamiento farmacológico paliativo:
-
Analgésicos: se requieren opioides fuertes subcutáneos (cloruro mórfico, metadona) para el control del dolor continuo por distensión abdominal y fentanilo transdérmico si el dolor es estable. Para el dolor cólico, se utilizan anticolinérgicos como el butilbromuro de hioscina, que da menos somnolencia.
-
Antieméticos: neurolépticos como el haloperidol por su acción central. Si es funcional, está indicada la metoclopramida por su efecto procinético. También son útiles los antagonistas receptores 5 HT3 como ondansetrón.
-
Antisecretores: los anticolinérgicos y octreótido reducen el flujo endoluminal de H2O e iones, que perpetua la distensión abdominal.
-
Corticoides: disminuyen el edema intestinal y tienen un efecto antiemético.
TOMA DE DECISIONES Y ACTITUD
La información al paciente y los familiares quizá es una de las herramientas de mayor utilidad. Conocer la evolución de los síntomas es fundamental. Teresa aún se encuentra en una fase oligoasintomática, pero probablemente en los próximos días u horas los síntomas se hagan más floridos. Debemos explicar que las náuseas, vómitos, dolor y debilidad generalizada irán apareciendo de forma progresiva.
Tendremos que evaluar si estamos ante un cuadro oclusivo parcial o completo, el estado nutricional de la paciente, la presencia de los diferentes síntomas y la extensión de la enfermedad, así como las expectativas de la paciente.
En el caso de Teresa, según los datos aportados, se trata de una paciente con enfermedad avanzada, con buen estado actual, con consciencia de su enfermedad en cuanto a pronóstico, y cuyo principal objetivo en este momento es no perder clase funcional.
Además, debemos conocer los fármacos que está tomando Teresa, pues alguno puede estar favoreciendo la clínica oclusiva (opioides, hierro, antiepilépticos, etc.).
La decisión de tratamiento quirúrgico sintomático es fundamental y debe ser consensuada con la paciente, los familiares y el equipo de oncológica y quirúrgico. Debemos explicar las otras medidas terapéuticas para el control de los síntomas. En caso de que la opción de tratamiento no fuese quirúrgica, Teresa tiene la posibilidad de continuar con tratamiento a cargo del Servicio de Hospitalización a Domicilio.
BIBLIOGRAFÍA
-
Muñoz Carmona DM, Bayo Calero J (editores). ONCOURG. Guía práctica de actuación en urgencias oncológicas para especialistas internos residentes y médicos de Atención Primaria. Hospital Juan Ramón Jiménez de Huelva.
-
Porta J, Gómez X, Tuca A, Institut Català d’Oncologia. Manual de control de síntomas en pacientes con cáncer avanzado y terminal. 3ª edición. Madrid: Enfoque Editorial; 2013.